Policy briefInégalités de santé
La santé constitue un droit humain fondamental, bafoué en maints aspects. Cette note insiste sur les facteurs structurels des inégalités de santé, particulièrement au niveau des soins de santé.
Télécharger le Policy BriefLes inégalités de santé, un problème structurel
« Les inégalités en matière de santé sont les différences d’état de santé entre des groupes de personnes qui sont importantes, inutiles, inéquitables, injustes, systématiques et évitables par des moyens raisonnables »1. Ces différences peuvent être observées entre des populations, des groupes au sein d’une population, et sous forme de gradient. Elles peuvent également être observées au niveau géographique. Elles sont liées aux conditions sociales, économiques et environnementales - les conditions dans lesquelles nous naissons, grandissons, vivons, travaillons et vieillissons. Les principaux déterminants de santé, c’est-à-dire les éléments qui ont le plus d’impact sur la santé des personnes, sont donc multifactoriels et vont dépendre en premier lieu de la satisfactions des besoins essentiels : disposer d’un logement de qualité dans un environnement non pollué, accéder à de la nourriture de bonne qualité, être capable de se chauffer, de se soigner, de s’habiller, ne pas subir de discrimination. Ces conditions vont dépendre elles-mêmes de facteurs structurels tels que l’accès à l’éducation, l’accès à des facilités d’hygiène et des infrastructures sanitaires, le fait d’avoir un travail ou non, avoir des relations sociales, avoir une place dans la société, le fait de jouir de droits etc. Les inégalités en matière de santé sont aussi déterminées par des facteurs génétiques (liés au patrimoine génétique), toutefois les recherches récentes en épigénétique montrent que ces derniers sont eux-mêmes potentiellement influencés par les conditions de vie. Le stress chronique dû à des conditions de vie difficiles par exemple, induit une détérioration physiologique observable au niveau de l’expression des gènes.
Ces déterminants s’accumulent et se traduisent en des écarts en santé. Par exemple, en 2021, en Belgique l’espérance de vie à la naissance est de 81,7 ans. Il existe pourtant des différences géographiques : la Région flamande a l’espérance de vie la plus élevée (82,7 ans), suivie de la Région de Bruxelles-Capitale (81,3 ans) et de la Région wallonne (79,9 ans)2.
Il serait donc hâtif d’ « individualiser » les différences en santé observables au sein de la population, en supposant que ces différences sont dépendantes des personnes (leur hérédité ou leurs habitudes seules par exemple). Les inégalités en santé sont en revanche structurelles précisément parce que les conditions de vie des personnes, et en conséquence la structure sociétale qui les détermine, jouent un rôle central dans la santé des personnes.
Les inégalités inhérentes à la structure sociétale peuvent être abordées sous l’angle triple de discriminations structurelles. On peut alors identifier des groupes plus à risque d’un point de vue économique (personnes appartenant aux classes plus pauvres), qui sont confrontés à de grandes difficultés pour répondre à leurs besoins essentiels, du point de vue des discriminations sur base d’origine (personnes racisées) et du point de vue des discriminations genrées (personnes discriminées en fonction de leur sexe et/ou leur sexualité). Par exemple, en Belgique, les personnes vivants dans les quartiers les plus pauvres ont 29% de risque de surmortalité ou encore 25% plus de risque d’avoir un diabète par rapport à la population générale (étude de la Mutualité chrétienne de décembre 2022) ; les personnes migrantes d’origines non-occidentales ont plus de risque d’avoir de problème d’anxiété (Van Roy, De Maesschalck, Vyncke, Piccardi, & Willems, 2018) ; et les femmes souffrent plus de problèmes de santé mentale que les hommes (données Sciensano).
Les inégalités sociales se répercutent directement sur la santé des personnes ce qui les renforcent indirectement. Ainsi, plus la situation de la personne est précaire, plus sa maladie a un impact sur sa situation générale (on peut penser à l’impact du coût de l’hospitalisation, de l’absence de travail, de l’impossibilité de s’occuper des enfants, etc.). Il s’agit par ailleurs d’un cercle vicieux : les conditions de vie difficiles dues à un faible niveau socio-économique impactent négativement l’état de santé ; or être en moins bonne santé expose les personnes à une dégradation de leur situation économique et au risque d’exclusion sociale.
Assurer des conditions de vie décentes pour que chacun puisse satisfaire ses besoins essentiels (se loger, se nourrir, se chauffer, vivre dans un environnement sain) est fondamental pour une vie en bonne santé. Cela passe en premier lieu par des politiques économiques plus équitables qui permettent d’assurer un revenu suffisant à tous. Ainsi, la santé de la population dépend de plusieurs domaines politiques : les soins de santé visent à améliorer la santé en formulant des objectifs à atteindre qui doivent ensuite être repris dans d’autres domaines politiques complémentaires, par exemple la lutte contre le diabète peut être renforcée par une diminution de la TVA sur les fruits et légumes. C’est ce qu’on appelle le Health in all policies (la santé dans toutes les politiques). Néanmoins, une telle politique ne peut être que complémentaire à un système de santé durable, équitable et performant. Nous souhaitons dès lors porter l’attention sur la responsabilité spécifique du système de santé dans la reproduction et l’aggravation des inégalités de santé lorsque l’accès aux soins n’est pas garanti pour tous
Les soins de santé : la pierre angulaire des inégalités en santé
Les soins de santé jouent un rôle central dans l’atténuation des inégalités de santé. Or, les difficultés d’accès aux soins risquent de les aggraver ou d’engendrer de nouvelles inégalités.
On constate en effet des différences importantes dans l’utilisation des soins parmi les différents groupes de population. Les personnes habitant les zones pauvres présentent un risque accru de 23% d’être admis en hôpital général, près de 39% de risque supplémentaire de venir aux urgences, ou encore le risque d’hospitalisation psychiatrique 2,8 fois plus élevé par rapport aux personnes vivant dans les quartiers riches3. D’une part, l’utilisation accrue des soins lourds est une conséquence d’une mauvaise santé, dont nous avons parlé plus haut. D’autre part, on constate le gradient inverse pour des soins moins lourds ou préventifs comme les consultations préventives chez les dentistes, dépistages du cancer de sein ou les consultations chez les psychologues : les personnes venant des quartiers pauvres y ont moins recours que les personnes venant des quartiers riches.
Nous sommes ici donc face non seulement à un problème de santé préexistant, mais aussi à un problème inhérent au système de soins. En d’autres termes, le système des soins de santé, par sa structure, aggrave les inégalités de santé en raison de son manque d’accessibilité.
Que signifie l’accès aux soins ?
L’accès aux soins de santé signifie l’obtention d’un traitement, au sens large, préventif, curatif, palliatif, revalidation lorsque le besoin est avéré, c’est-à-dire du point de vue médical/clinique4. Cela suppose d’une part, un problème de santé somatique ou psychique (ou d’un risque de problème de santé pour les soins préventifs) et, d’autre part, l’existence d’un traitement pour améliorer l’état de santé, préserver la qualité de vie (par exemple dans le cas de la prise en charge de la douleur) ou prévenir la dégradation de l’état de santé (par exemple dans le cas de la prise de maladies chroniques comme le diabète). Quatre conditions doivent être réunies pour que l’accès aux soins soit effectif.
- Le besoin de soins doit être identifié (sensibilité)
La première condition est relative à la nécessité d’identifier les besoins en soins de santé. En d’autres termes, il est nécessaire d’identifier les problèmes de santé de façon suffisamment précoce, c’est la sensibilité aux besoins :
- Pour les patient·es, en premier lieu, ce sont les personnes elles-mêmes qui identifient ces besoins, soit parce qu’elles ressentent des symptômes et reconnaissent le besoin d’aller consulter, soit parce que leur entourage identifie un problème de santé non perçu par la personne elle-même. Les problèmes parfois nombreux auxquels les personnes doivent faire face dans d’autres domaines – professionnel, familial, financier ou autre – sont une cause d’inattention à l’égard des besoins en soins de santé. La précarité socio-économique est sans doute la situation qui présente le plus grand risque de négligence, car les besoins en soins de santé sont masqués par d’autres besoins plus impérieux à satisfaire au quotidien (se loger ou se nourrir).
- Pour les prestataires, il est donc essentiel de reconnaître que l’initiative de l’accès aux soins de santé ne repose pas uniquement sur les patient·es en raison de la non perception de certains besoins objectifs, que ce soit en l’absence de symptômes, en cas de négligence ou de déni. Les prestataires de santé ont la responsabilité de détecter ces besoins et d’initier un traitement. Compte tenu de l’existence d’écarts de santé importants au sein de la population, il est donc indispensable d’adapter les stratégies de dépistage afin de dépister de façon suffisamment précoce les groupes les plus à risque en santé.
- Les services doivent être atteignables par les patient·es (disponibilité)
La deuxième condition pour avoir accès aux soins est le fait que les services soient disponibles et que les patient·es soient capables de les atteindre :
- Pour le système, d’une part, les services doivent être atteignables à une distance raisonnable, dans un délai raisonnable, avec une plage horaire suffisamment étendue et avec une prise de contact aisée, par l’ensemble de la population, sans discrimination, et dans les conditions adaptées aux besoins des patient·es , par exemple en garantissant la communication dans la langue des patient·es ou encore par l’existence d’aménagements pour les personnes à mobilité réduite ou encore par l’organisation de services pour les personnes qui ne sont pas capables de se déplacer (les personnes malades à domicile, dans les maisons de repos, en prison, en hôpital psychiatrique). Cela suppose d’un côté, l’existence d’une offre suffisante et matériellement accessible et, d’un autre côté, l’absence de toute forme de discrimination qui empêche ou freine l’accès aux services. Par exemple, un assistant social rapporte la difficulté d’accès à l’hôpital pour certains patient·es qui ont des arriérés de facture : « Ils ont des gestionnaires de budget, c’est géré différemment par rapport à avant. Et donc cet aspect-là de l’hôpital qui doit être payé, est primordial maintenant, et donc on a des patients pour lesquels la cellule checking vérifie le compte des patients avant d’accepter les soins pour les consultations. »
- Et d’autre part, les patient·es doivent être capable de se rendre disponibles pour se soigner, c’est-à-dire de pouvoir consacrer du temps (en incluant le temps de transport, le temps passé en salle d’attente et en rendez-vous) qui doit parfois être pris sur du temps passé à des activités impératives, comme le temps de travail ou le temps de garde des enfants ou encore au soutien d’un proche dépendant, etc. Les conditions matérielles de vie influencent aussi la capacité à atteindre les services, en particulier les moyens de transport et les moyens de communication à disposition. Un état de santé fort dégradé aussi implique une moindre capacité à se déplacer (pour faire un examen médical ou se rendre chez un spécialiste). Les personnes âgées, précarisées et/ou les malades chroniques sont plus à risque de rencontrer des difficultés dans cette dimension à cause d’une moindre capacité pour atteindre les services (les problèmes de mobilité, de santé mentale, la fatigue physique, d’accès à l’information, etc.). Plus les personnes sont précarisées, plus elles sont à risque de cumuler les problèmes de santé et le manque de moyens pour accéder aux services.
- Les soins de santé doivent être accessibles financièrement (accessibilité financière)
La troisième condition est le fait que les services doivent être accessibles financièrement ce qui signifie que les contributions personnelles des patient·es sont suffisamment limitées pour, d’une part, ne pas décourager le recours aux soins en cas de besoin et, d’autre part, protéger du risque d’être exposé à des difficultés financières en cas de recours.
Trois aspects sont à distinguer dans la charge financière pour les patient·es : le fait de jouir ou non du droit à l’assurance maladie invalidité, les montants que les patient·es doivent payer sans recevoir de remboursement et les montants avancés même si remboursés ultérieurement. Cette condition d’accessibilité dépend donc en premier lieu du droit des personnes à la couverture maladie obligatoire. Les personnes qui n’y ont pas droit supportent l’intégralité des frais de santé (en l’absence d’assurance privée).
Pour les personnes couvertes par l’assurance maladie obligatoire, l’accès financier dépend des conditions financières fixées par le·a ministre après concertation pour le système de soin de santé (dans le cadre des missions du Comité de l’assurance, les décisions sont négociées entre les organismes assureurs et les représentants des professionnels de santé et institutions de soins) pour recourir aux soins de santé. Différents types de contributions existent :
- les paiements directs : paiements pour des biens ou des services de santé qui ne sont pas couverts par l’assurance maladie obligatoire (exemple : les médicaments non remboursés, les consultations psychologiques non remboursées) ;
- la quote-part personnelle : une partie des coûts des soins de santé couverts par l’assurance maladie obligatoire reste à la charge des patient·es, ce sont les tickets modérateurs ;
- les suppléments d’honoraires : ce sont des frais facturés en plus des tickets modérateurs par les prestataires de soins de santé non conventionnés (qui n’adhèrent pas à la convention médico-mutualiste qui détermine les coûts des différentes prestations définies par la nomenclature). Ces suppléments varient fortement en fonction des prestataires et des hôpitaux.
Enfin, le fait de devoir avancer les frais de santé même remboursés influence l’accès aux soins de santé également. Il existe des dispositifs de tiers-payant dans certaines situations spécifiques (malades chroniques, enfants, bénéficiaires de l’intervention majorée, maisons médicales au forfait, en ambulatoire à l’hôpital depuis 2022) mais ces mesures restent limitées pour permettre de réduire les inégalités d’accès.
Du point de vue du système, les choix budgétaires dans le cadre de l’assurance maladie obligatoire ont des implications directes sur l’importance des frais à charge des patient·es. La fixation d’une norme de croissance réelle annuelle du budget des soins de santé à un niveau inférieur à l’accroissement « naturel » des dépenses de santé qui sont principalement dues au vieillissement de la population, à l’évolution de la prévalence des maladies chroniques et au progrès médical et technologique risque de détériorer de manière durable et significative l’accès aux soins de santé et, en conséquence, aggraver les inégalités de santé.
La Belgique affiche des résultats médiocres en matière d’accès financier puisqu’elle est classée parmi les pays européens qui ont le plus mauvais résultat, avec un taux élevé de besoins en soins médicaux non rencontrés pour raison financière chez les personnes qui ont des bas revenus (enquête européenne sur les revenus et les conditions de vie en 2017, Eurostat, étude OSE 20205).
- Les soins doivent être acceptables du point de vue des patient·es (acceptabilité)
L’acceptabilité correspond à la capacité à assurer des prestations de soins qui satisfont au besoin minimum de qualité perçue pour que les personnes acceptent de recourir aux soins de santé.
Du point de vue des patient·es , au-delà de la qualité perçue concernant les compétences, les équipements ou les bâtiments, les services doivent être à même de rencontrer certains besoins, non liés à l’état de santé :
- en premier lieu, celui d’être traité dignement, c’est-à-dire de ne pas se sentir jugé·e ou encore stigmatisé·e,
- le besoin de respecter certains choix relatifs à l’organisation pratique des soins ou à la prestation de soin elle-même (par exemple pour les soins à domicile)
- ainsi que le besoin de recevoir une communication suffisante et adaptée à la situation individuelle, c’est-à-dire à la fois compréhensible et complète.
Au niveau du système de santé, les comportements discriminatoires ou de certaines représentations erronées à l’égard de certains groupes sociaux minoritaires sont susceptibles d’engendrer un renoncement aux soins (par exemple, les personnes avec un trouble mental, les personnes en situation de handicap, les personnes précarisées, avec des orientations sexuelles différentes, d’origine étrangère, les prostitué·es, etc.). S’agissant du report de soins, les personnes précarisées rapportent la crainte d’être jugées négativement par les professionnels de santé en raison de leur manque de compréhension supposée de leurs difficultés sociales ou encore, concernant la stigmatisation, l’orientation sexuelle est problématique dans le milieu médical : « “Je me fais passer pour une hétéro pour ne plus me faire humilier à cause de mon orientation sexuelle. »6
Tableau 1 : Exemples de problèmes d’accès aux soins de santé
| Conditions | Du côté des services | Du côté de la population |
|---|---|---|
| Sensibilité | Manque d’identification des besoins en soins de santé | Incapacité à percevoir les besoins en soins de santé |
| - Sous-diagnostic en raison de discriminations, de préjugés (de façon délibérée ou non); - Sous-diagnostic par la non-prise en considération des symptômes; - Sous-estimation des facteurs de risque | - Déni ou banalisation des problèmes de santé; - Problèmes plus aigus dans d’autres domaines (financiers, familiaux, professionnels, etc.); - Non-perception en l’absence de symptômes (exemples : hypertension, diabète, cancer, etc.) | |
| Disponibilité | Incapacité à atteindre les patient·es | Incapacité à atteindre les services |
| - Liste d’attente pour les professionnel·les de santé conventionné·es - Offre limitée de prestataires pour des visites à domicile - Accueil non adapté aux personnes à mobilité réduite - Exclusion des patient·es socio-économiquement défavorisé·es ou d’autres profils (par exemple les personnes sans assurance complémentaire ou avec des arriérés de paiement à l’hôpital) | - Manque de temps (charge familiale, activité professionnelle, etc.) - Difficultés matérielles (absence de moyens de transport, de communication) - Capacité physique et/ou mentale réduite en raison de problèmes de mobilité, de troubles mentaux ou de dégradation de l’état de santé (maladies chroniques ou épisodes aigus) | |
| Accessibilité financière | Contributions personnelles élevées | Incapacité à payer les services |
| - Montant des tickets modérateurs trop élevé - Avance des frais problématique (absence de tiers-payant) - Facturation de suppléments d’honoraires - Absence de transparence sur la facture (par exemple pour les analyses de laboratoire en ambulatoire ou la facture hospitalière) - Facturation de frais non remboursables excessifs | - Renoncement/report de soins pour raisons financières - Difficultés financières induites par le recours à des soins de santé onéreux - Non-take up du statut BIM - Absence de couverture maladie - Coût d’opportunité du temps dédié aux soins de santé (par exemple pour les indépendants) - Revenu de remplacement insuffisant pour couvrir les dépenses courantes et les frais de santé | |
| Acceptabilité | Qualité insuffisante des services | Réticence à rechercher les services (liée à une expérience passée ou à des anticipations) |
| - Comportements discriminatoires selon le genre, l’orientation sexuelle, l’origine, le statut socio-économique, l’âge, etc. - Communication non adaptée au profil du patient - Processus ou conditions de soins non modifiables | - Besoins sociaux non rencontrés : besoin d’être écouté - Besoin d’adaptations dans le processus de soins et au choix des prestations ou de traitement non respecté |
Ces quatre conditions montrent que les obstacles à l’accès aux soins se multiplient à mesure que les désavantages sociaux se cumulent, alors même que les besoins de soins s’accroissent.
Graphique : Les quatre dimensions de l’accès aux soins de santé7
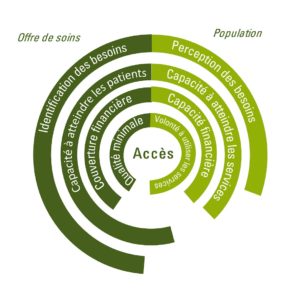
Source : Sophie Cès, L’accès aux soins de santé, définition et enjeux, MC-Informations, 286, décembre 2021
- Recommandations
Selon l’Organisation mondiale de la santé, le droit à la santé est « l’un des droits fondamentaux de tout être humain ». Malheureusement, ce droit est bafoué pour les publics vulnérables. Le système de santé a le devoir de rééquilibrer les désavantages subis en termes de santé par les groupes défavorisés par l’ajustement des soins en fonction des besoins, c’est le principe d’universalisme proportionné : « Pour réduire la pente du gradient social en matière de santé, les actions doivent être universelles, mais d’une ampleur et d’une intensité proportionnelles au niveau de désavantage. Une action plus intense sera probablement nécessaire pour les personnes défavorisées sur le plan économique et social, mais se concentrer uniquement sur les plus défavorisés ne réduira pas le gradient de santé et ne s’attaquera qu’à une petite partie du problème ».
Recommandations politiques
Selon l’Organisation mondiale de la santé, le droit à la santé est « l’un des droits fondamentaux de tout être humain ». Malheureusement, ce droit est bafoué pour les publics vulnérables. Le système de santé a le devoir de rééquilibrer les désavantages subis en termes de santé par les groupes défavorisés par l’ajustement des soins en fonction des besoins, c’est le principe d’universalisme proportionné : « Pour réduire la pente du gradient social en matière de santé, les actions doivent être universelles, mais d’une ampleur et d’une intensité proportionnelles au niveau de désavantage. Une action plus intense sera probablement nécessaire pour les personnes défavorisées sur le plan économique et social, mais se concentrer uniquement sur les plus défavorisés ne réduira pas le gradient de santé et ne s’attaquera qu’à une petite partie du problème »8.
- Développer la recherche sur les facteurs de risques sociaux de la santé, notamment par rapport aux stratégies de dépistage afin de mieux détecter les besoins en soins accrus des personnes défavorisées et des minorités
- Sensibiliser les prestataires de santé aux facteurs de risque sociaux et aux difficultés de vie particulières pour adapter la prise en charge
- Proposer un suivi différencié à l’hôpital afin de tenir compte des facteurs de risques sociaux de santé
- Éviter une dualité entre les publics vulnérables et les plus favorisés qui ne reflète pas la réalité des besoins progressifs au sein de la population
- Améliorer la répartition géographique de l’offre de soins en fonction des besoins de soins de la population locale pour garantir des services de soins de santé disponibles à tous
- Veiller à ne pas adopter une politique dichotomique, avec des mesures visant uniquement pour les publics les plus défavorisés financièrement, mais progressive pour s’adapter à la variabilité de la capacité à payer et des niveaux de besoins de soins au sein de la population, en particulier en protégeant mieux les personnes les plus gravement atteintes du risque financier lié aux soins de santé
D’autres axes sont aussi importants pour lutter contre le renoncement aux soins en raison de problèmes d’acceptabilité :
- Améliorer le respect des droits fondamentaux dans les soins de santé : lutter contre toute forme de discrimination à l’accès aux soins et lors de la prise en charge par le développement d’études pour les visibiliser (via des enquêtes, des indicateurs de performance, études scientifiques, etc.), de système de gestion des plaintes, de médiation et de contrôle des services de soins de santé
- Favoriser des services de santé inclusifs : formation des prestataires de soins à la prise en charge de publics minoritaires (précarisés, étrangers, orientation sexuelle, etc.) pour lutter contre les préjugés, des représentations erronées, les stéréotypes qui sont des causes de renoncement aux soins
Références
1 Health Inequalities - Health Inequalities (health-inequalities.eu).
2 https ://www.belgiqueenbonnesante.be/fr/etat-de-sante/esperance-de-vie-et-qualite-de-vie.
3 Avalosse H., Noirhomme C., Cès S. (2022) Inégaux face à la santé, 2022, Santé & Société n°4, Mutualité Chrétienne.
4 Cès S. (2022) Accès aux soins de santé, définition et enjeux, 2021, MC-info n°286, Mutualité Chrétienne.
5. Cès, S., & Baeten, R. (2020). Inequalities in access to healthcare in Belgium. Bruxelles : Observatoire Social Européen (OSE).
6 Méconnaissance, stéréotypes et préjugés dans le milieu médical : le danger pour la santé des lesbiennes - rtbf.be.
7 Sophie Cès, L’accès aux soins de santé, définition et enjeux, MC-Informations, 286, décembre 2021.
8 Marmot, M. (2010). Fair society, healthy lives. The Marmot review. Strategic review of health inequalities in England post-2010. Executive Summary.
The logo has been designed using images from Flaticon.com
